Les résultats provisoires d’un essai clinique démontrent la sécrétion d’insuline par des cellules greffées chez des patients atteints de diabète de type 1. Un nouveau pas vers un traitement prometteur qui pourrait signer la fin des injections d’insuline pour les diabétiques de type 1.
Cent ans après la découverte de l’hormone insuline, le diabète de type 1 reste une pathologie qui affecte la vie de nombreuses personnes. Selon le dernier bilan de Santé Publique France du 14 novembre 2021, près de 3,5 millions de Français sont traités par médicament pour un diabète, soit 5,3% de la population (en 2020). La maladie se caractérise par la destruction des cellules β productrices d’insuline dans les îlots de Langerhans du pancréas, ce qui entraîne des taux élevés de glucose dans le sang.
Or, le traitement actuel à l’insuline abaisse les concentrations de glucose, mais ne les normalise pas complètement. En outre, les systèmes d’administration d’insuline peuvent être contraignants à porter pendant de longues périodes, fonctionnent parfois mal et entraînent souvent des complications à long terme.
Le remplacement des îlots de Langerhans pourrait ainsi être une piste prometteuse, car elle rétablit la sécrétion d’insuline dans l’organisme. Mais cette procédure n’a pas été largement adoptée, car les organes de donneurs sont rares. Ces difficultés soulignent la nécessité de disposer d’un approvisionnement alternatif abondant en cellules productrices d’insuline.
Un essai clinique préliminaire
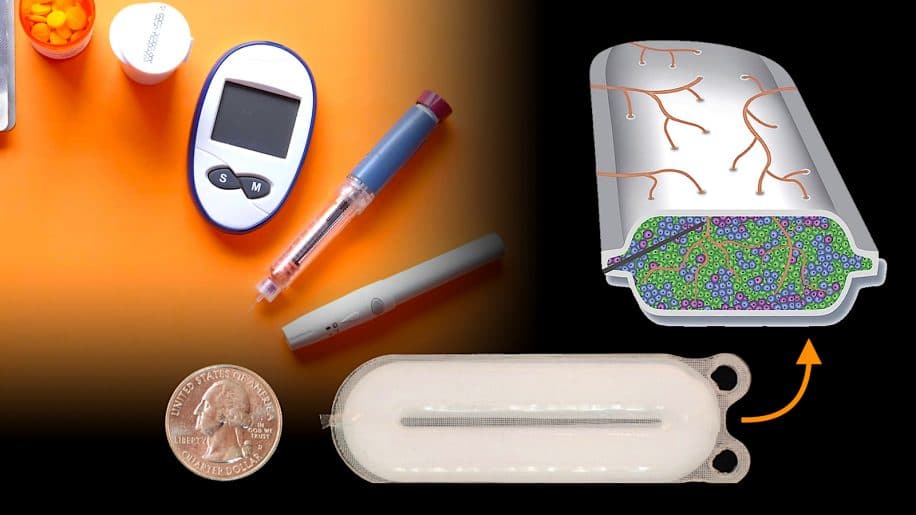
Deux nouvelles études rapportent les résultats d’un essai clinique préliminaire pour traiter le diabète de type 1 chez l’Homme. Elles démontrent la sécrétion d’insuline par des cellules greffées chez des patients atteints de la maladie. La sécurité, la tolérabilité et l’efficacité des implants — constitués de cellules endodermiques pancréatiques dérivées de cellules souches pluripotentes (CSP) humaines — ont été testées chez 26 patients.
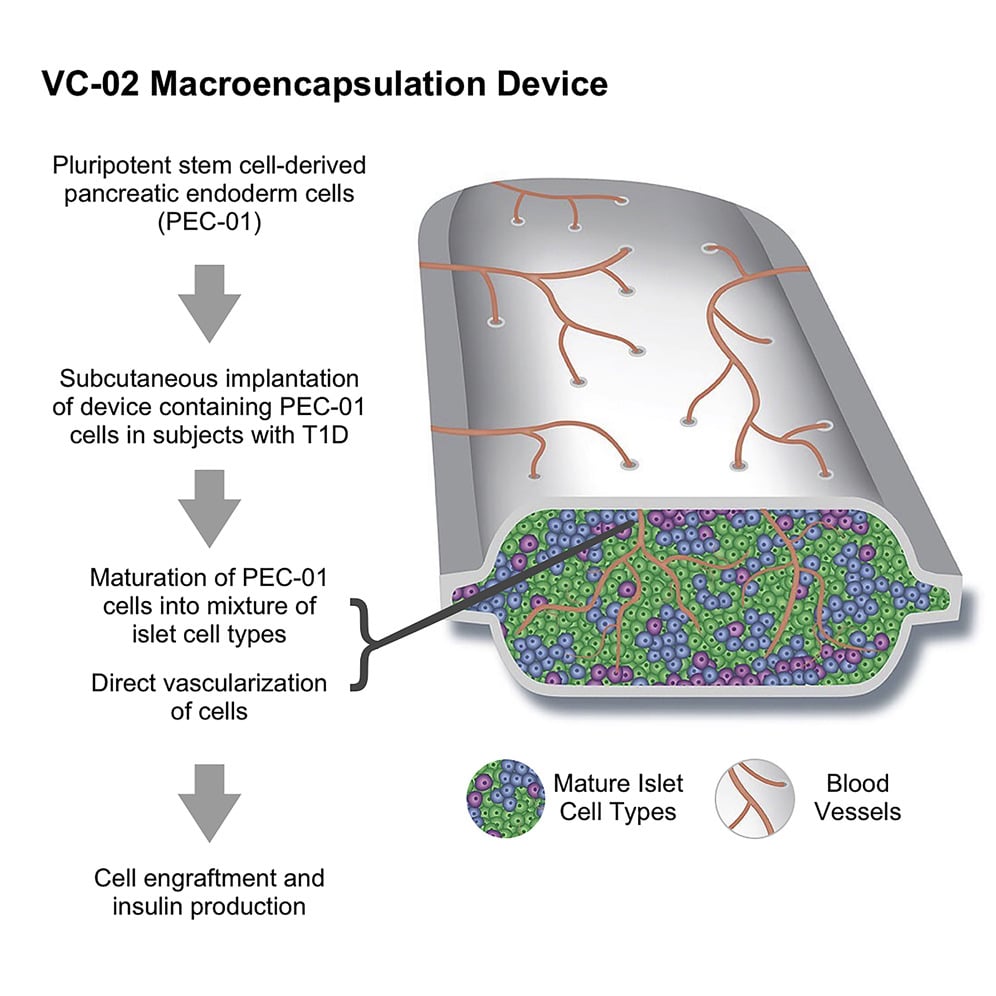
L’utilisation de CSP humaines commence à devenir une option clinique viable puisqu’elle a fait des progrès significatifs dans la production de masses de cellules productrices d’insuline. En 2006, des scientifiques de ViaCyte ont présenté un protocole en plusieurs étapes dirigeant la différenciation de cellules souches embryonnaires humaines en cellules endodermiques pancréatiques immatures. Des études de suivi ont montré que ces cellules endodermiques pancréatiques étaient capables de poursuivre leur maturation et de devenir pleinement fonctionnelles lorsqu’elles étaient implantées dans des modèles animaux. Ce sont ces cellules endodermiques pancréatiques qui ont servi de base à ce nouvel essai clinique.
Les nouveaux résultats rendent compte d’un essai clinique de phase I/II dans lequel des cellules endodermiques pancréatiques ont été placées dans des dispositifs de macro-encapsulation non immunoprotecteurs, permettant une vascularisation directe des cellules. L’utilisation de ces cellules — implantées sous la peau de patients diabétiques — a nécessité l’emploi d’agents immunosuppresseurs qui protègent contre le rejet de la greffe.
Des résultats encourageants
« Pour la première fois, nous apportons la preuve que les PEC-01 [les cellules endodermiques pancréatiques] dérivées de cellules souches peuvent se transformer en cellules β matures sensibles au glucose et productrices d’insuline chez des patients atteints de diabète de type 1 », déclare dans la revue Cell Stem Cell Timothy Kieffer, co-auteur de l’étude.
Les cellules endodermiques pancréatiques sont devenues des cellules insulino-sécrétrices dans les 26 semaines suivant leur implantation sous-cutanée (au niveau des côtes). Au cours de l’année de suivi, les chercheurs ont mis en évidence l’expression de l’insuline dans 63% des dispositifs explantés chez les sujets de l’essai, lesquels ont vu leurs besoins en insuline réduits de 20%.
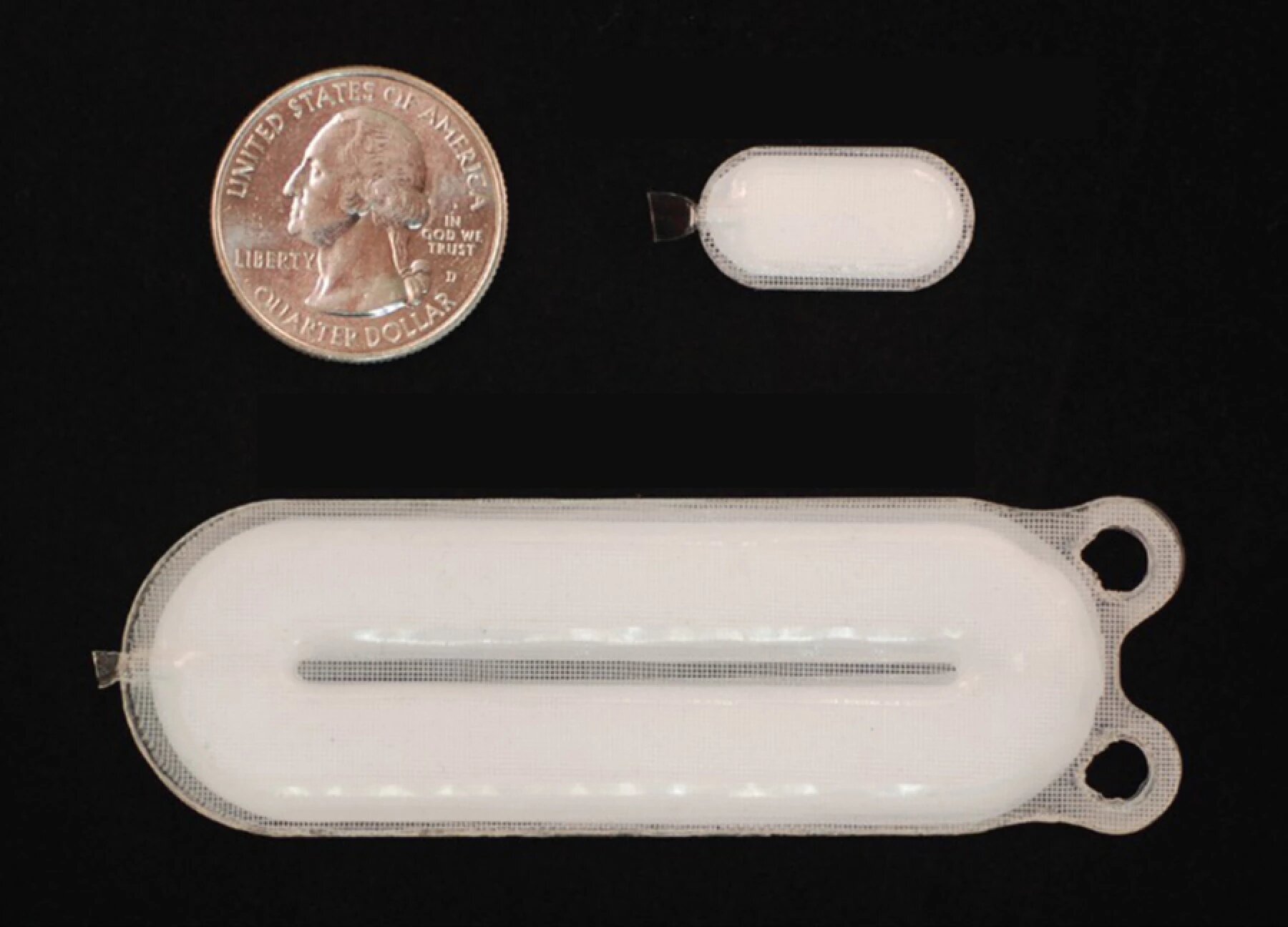
Les deux rapports ont montré que les greffons étaient vascularisés et que les cellules du dispositif pouvaient survivre jusqu’à 59 semaines après l’implantation. Par ailleurs, les analyses des greffons ont révélé la présence des principaux types de cellules d’îlots, y compris les cellules β.
« Une étape décisive a été franchie », déclare Eelco de Koning, professeur de diabétologie au Centre médical universitaire de Leiden dans la revue de publication Cell Stem Cell. « La possibilité d’un approvisionnement illimité en cellules productrices d’insuline donne de l’espoir aux personnes atteintes de diabète de type 1, malgré l’absence d’effets cliniques pertinents ».
Effets indésirables graves : de nombreuses questions en suspens
À noter que deux patients ont présenté des effets indésirables graves associés à l’utilisation d’agents immunosuppresseurs. L’adjonction à vie de ces médicaments est donc un obstacle majeur à une mise en œuvre plus large de ces types de thérapies de remplacement cellulaire. De plus, il n’y avait pas de groupe témoin et les interventions n’étaient pas réalisées en aveugle, ce qui limite les conclusions.
De nombreuses questions restent en suspens. Par exemple, on ignore si l’efficacité et la sécurité des cellules peuvent être maintenues dans le temps, et s’il est possible d’éliminer la nécessité d’un traitement immunosuppresseur. Les chercheurs doivent aussi déterminer le stade de différenciation auquel les cellules sont les plus optimales pour la transplantation, ainsi que le meilleur site de transplantation. De même pour la dose de cellules endodermiques pancréatiques nécessaire pour obtenir des avantages cliniquement pertinents pour les patients.