Actuellement, les traitements des maladies auto-immunes (d’origine multifactorielle) réduisent principalement les symptômes. Identifier les facteurs de risque permet toutefois d’espérer un traitement curatif. Depuis la crise sanitaire de la COVID-19, les vaccins à acide nucléique (ARN ou ADN) offrent une lueur d’espoir, notamment contre les maladies chroniques. Ainsi, en janvier 2021, des chercheurs ont réussi à concevoir un vaccin à ARNm contre la sclérose en plaques chez des modèles murins, lequel a retardé l’apparition et réduit la gravité de la maladie sans suppression immunitaire générale. Reste à savoir en combien de temps nous pourrions transférer ces résultats chez l’Homme et ainsi traiter les maladies auto-immunes de cette manière.
Une maladie auto-immune est caractérisée par un dysfonctionnement du système immunitaire de l’organisme : les effecteurs de l’immunité (anticorps ou cellules) attaquent les propres tissus du corps. Parmi les quelque 80 maladies concernées, on retrouve le diabète de type 1, la sclérose en plaques, la polyarthrite rhumatoïde, le lupus érythémateux disséminé ou la maladie de Crohn. Au sein de l’organisme, les lésions cellulaires ou tissulaires touchent un organe particulier (foie, pancréas, neurones…) ou différents tissus, et sont responsables de symptômes plus ou moins sévères.
Aujourd’hui, 5 à 8% de la population mondiale est concernée par une maladie auto-immune et 80% des cas concernent les femmes. Les raisons ? Les hormones féminines telles que les oestrogènes et la prolactine (sécrétée pour favoriser la lactation) seraient impliquées dans cette différence, selon des travaux conduits sur différents modèles animaux. Une étude montre par ailleurs que le chromosome X supplémentaire chez la femme contribue à la susceptibilité au lupus érythémateux disséminé.
Maladies auto-immunes : une autoréactivité du système immunitaire persistante
Il faut bien comprendre qu’un certain degré d’autoréactivité du système immunitaire existe naturellement. Les lymphocytes B (producteurs d’anticorps) et les lymphocytes T (producteurs de molécules favorisant l’inflammation) ciblent nos cellules et leurs composants en cas d’agression. Mais des mécanismes entrent en jeu afin d’éviter une attaque de nos propres tissus.
Chez la personne atteinte de maladie auto-immune, les lymphocytes T autoréactifs dérégulés favorisent la lyse des cellules cibles, directement par cytotoxicité, ou indirectement par la production de cytokines. Ces cellules sont par exemple en partie responsables de la destruction des cellules bêta des îlots de Langerhans dans le diabète de type 1.
Des médiateurs assurent normalement l’élimination ou le contrôle des effecteurs autoréactifs, comme les cytokines anti-inflammatoires ou les lymphocytes T régulateurs, lesquels sont importants à considérer pour d’éventuels traitements. La maladie auto-immune apparaît quand ces processus sont absents ou imparfaits, et que l’autoréactivité persiste.
Des traitements encore limités
Même si la cause de la grande majorité des maladies auto-immunes est multifactorielle, on estime qu’elles résultent de l’association de facteurs génétiques, endogènes, exogènes et/ou environnementaux. Identifier certains de ces facteurs permet d’agir dessus afin de traiter la maladie. Récemment, une étude a confirmé le virus d’Epstein-Barr (EBV) comme déclencheur de la sclérose en plaques. Même si le soupçon planait sur le virus depuis longtemps, cela signifierait (enfin) qu’un vaccin pourrait éradiquer la maladie.
Par chance, il peut arriver que certaines maladies auto-immunes guérissent spontanément. Cependant, la plupart d’entre elles sont chroniques et il est nécessaire d’administrer des médicaments à vie pour au moins en contrôler les symptômes : antalgiques, anti-inflammatoires, médicaments permettant de normaliser les troubles endocriniens (insuline dans le diabète, thyroxine dans l’hypothyroïdie par exemple), etc.
Autrement, des médicaments permettent de contrôler ou d’inhiber l’auto-immunité et offrent ainsi un moyen de limiter les symptômes et la progression des lésions tissulaires. Il s’agit des immunosuppresseurs (qui limitent l’activité du système immunitaire), des biothérapies, spécifiques à une maladie auto-immune, et de nouvelles thérapies régulatrices du système immunitaire. Mais l’objectif ultime de la recherche est de supprimer le mécanisme d’origine d’une maladie auto-immune, sans modifier le fonctionnement normal du reste du système immunitaire… ce qui reste difficile à obtenir.
Quid des vaccins ?
Cela fait environ 30 ans que les vaccins à base d’acide nucléique (à ADN et ARN) sont en développement. Leur principe est différent des vaccins traditionnels : il s’agit de faire produire les fragments d’agents infectieux capables de stimuler la réponse immunitaire, directement par les cellules du patient. Ceci avec l’idée que l’ADN fabrique de l’ARN, puis l’ARN fabrique des protéines.
« Lorsque nous avons pensé pour la première fois à cette idée d’introduire un code génétique dans les cellules d’une personne, nous avons étudié à la fois l’ADN et l’ARN », explique pour The Conversation Deborah Fuller, professeure de microbiologie à Washington. « Les vaccins à ARNm […] étaient instables et provoquaient des réactions immunitaires assez fortes. Pendant très longtemps, les vaccins à ADN ont occupé la première place, et les tout premiers essais cliniques ont été réalisés avec un vaccin à ADN ». Mais les problèmes de départ ont été résolus, et la recherche mise maintenant beaucoup sur les vaccins à ARNm.
La plupart des vaccins induisent des réponses en anticorps. Avec les vaccins à base d’acide nucléique, les chercheurs ont découvert une manière plus efficace d’induire une réponse des lymphocytes T, car ces vaccins sont exprimés directement dans nos cellules. « Cette découverte a vraiment suscité une réflexion supplémentaire sur la façon dont les chercheurs pourraient utiliser les vaccins à acide nucléique non seulement pour les maladies infectieuses, mais aussi pour l’immunothérapie afin de traiter les cancers et les maladies infectieuses chroniques – comme le VIH, l’hépatite B et l’herpès – ainsi que les troubles auto-immuns », continue Fuller.
Dans le cas des maladies auto-immunes justement, le but du vaccin est différent. Au lieu de chercher à stimuler le système immunitaire pour qu’il reconnaisse mieux un agent pathogène, le but est d’amortir le système immunitaire pour qu’il cesse d’attaquer les propres cellules d’un organisme.
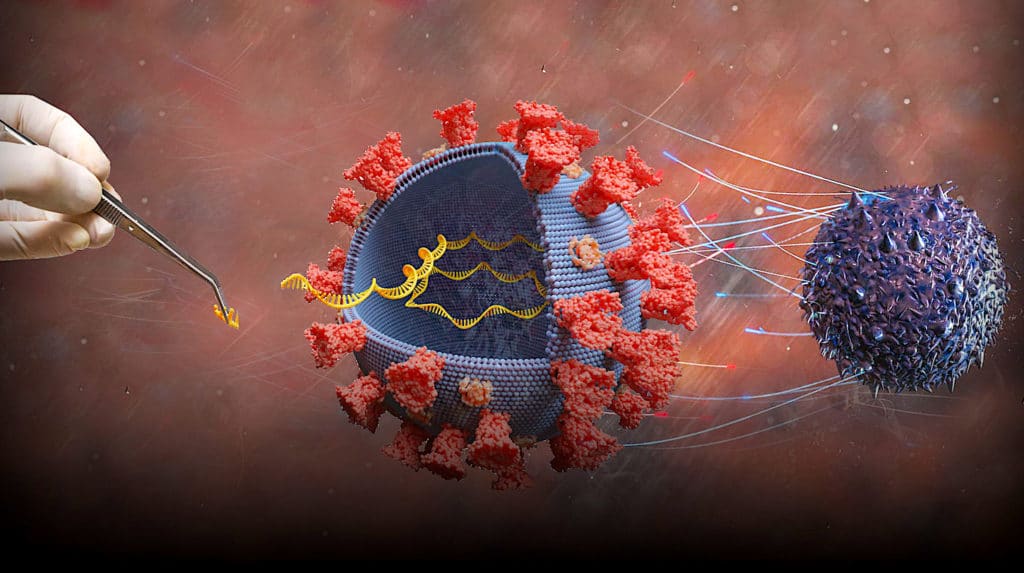
Une étude parue en janvier 2021 rapporte que des chercheurs ont réussi à créer un vaccin à ARNm codant pour une protéine de la myéline — attaquée par les cellules immunitaires chez les personnes atteintes de sclérose en plaques. Résultat : le vaccin a favorisé la production de cellules régulatrices T, lesquelles suppriment spécifiquement les cellules T qui attaquent la myéline : une première ! Dans les modèles murins de la sclérose en plaques, le vaccin a retardé l’apparition de la maladie induite et réduit sa gravité sans suppression immunitaire générale, ce qui est le principal objectif de tout traitement. Dans quelques modèles, la maladie a même été éradiquée par un traitement avec cet ARNm. Ces développements pourraient profiter aux patients atteints d’autres maladies auto-immunes.
Le 5 janvier 2022, Moderna a annoncé qu’elle avait commencé à tester un candidat vaccin à ARNm contre EBV chez l’Homme ; en réalité, le virus est impliqué dans de nombreuses pathologies. Moderna cherche à faire exprimer par cet ARN quatre glycoprotéines de surface du virus impliquées dans l’infection.
Pourtant, les obstacles sont encore nombreux, entre l’absence de modèle animal satisfaisant (EBV est un virus humain) et la connaissance encore imparfaite de la biologie du virus et des mécanismes de l’infection. Il conviendra aussi de s’assurer que les protéines produites ne déclencheront ni cancer ni mécanisme auto-immun dont le virus est rendu responsable. « L’utilisation de virus animaux proches d’EBV comme le Rhésus lymphocryptovirus qui reproduit chez son hôte naturel (le macaque rhésus) la majorité des symptômes d’EBV est cependant un modèle utile pour des études de vaccination » d’après Henri Gruffat, chercheur à l’INSERM.
Le scientifique met en évidence deux types de vaccin dans la lutte contre EBV : un vaccin prophylactique (en prévention) pour bloquer l’éventuelle infection ; un vaccin thérapeutique qui vise à induire ou améliorer la réponse immunitaire à EBV chez les patients atteints.
Chez des patients souffrant de cancers, les résultats des premières études de ce type de vaccination sont plutôt positifs. Un vaccin qui induit des réponses lymphocytaires T dirigées contre des protéines d’EBV exprimées dans la tumeur pourrait ainsi améliorer la survie de patients.
Seul le temps permettra de développer cette technique pour les cancers ainsi que pour les maladies auto-immunes. Si la recherche continue d’avancer à ce rythme, il y a donc espoir que les premiers vaccins ADN/ARN contre les maladies auto-immunes soient disponibles d’ici 10 à 20 ans.