Depuis l’avènement de la technologique d’édition génique CRISPR, les chercheurs tentent de l’utiliser pour combattre le cancer. Récemment, une équipe a franchi une étape importante : les chercheurs ont modifié les cellules immunitaires de patients afin qu’elles reconnaissent les protéines mutées spécifiques à leurs tumeurs. Ces cellules peuvent ensuite être libérées en toute sécurité dans le corps pour trouver et détruire leur cible. Cette découverte donne un espoir de traitement bien plus efficace que les traitements actuels.
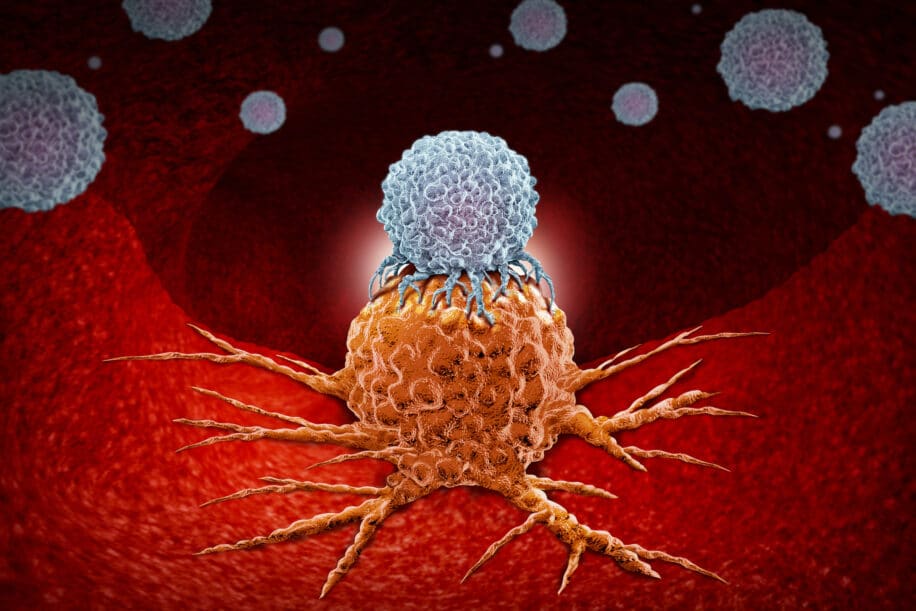
Le cancer survient lorsque les cellules acquièrent des mutations génétiques et se divisent de manière incontrôlable. Chaque cancer est entraîné par un ensemble unique de mutations. De fait, le système immunitaire de chaque personne contient des cellules immunitaires, les lymphocytes T, qui peuvent utiliser des récepteurs spécifiques pour trouver et tuer ces cellules cancéreuses porteuses des mutations. Malheureusement, les patients n’ont souvent pas assez de ces lymphocytes T pour lancer une attaque complète et efficace contre leur cancer.
Avec la découverte et le développement de l’édition de gènes CRISPR, nombre de chercheurs ont émis l’idée de l’utiliser pour pallier cette défaillance du système immunitaire au niveau des récepteurs des lymphocytes T (TCR). Ces thérapies cellulaires TCR-T, spécifiques à la tumeur, sont mises au point en isolant les TCR directement du sang du patient, puis en utilisant l’édition de gènes CRISPR, elles sont réintroduites dans les propres cellules T des patients. Ces cellules T modifiées redirigent le système immunitaire du patient pour qu’il reconnaisse son propre cancer et puisse le combattre.
Récemment, un groupe de chercheurs a, pour la première fois, réalisé la phase 1 d’un essai clinique reposant sur cette technique. Les résultats prometteurs ouvrent la voie à des traitements futurs totalement personnalisés pour combattre les cancers. L’étude est publiée dans la revue Nature.
« Créer une armée contre le cancer »
Le co-auteur de l’étude Antoni Ribas, chercheur sur le cancer et médecin à l’Université de Californie à Los Angeles, déclare dans un article associé à l’étude : « C’est probablement la thérapie la plus compliquée jamais tentée en clinique ». L’approche a été testée sur 16 personnes atteintes de tumeurs solides, notamment du sein, du poumon et du côlon.
Dans un premier temps, les chercheurs ont séquencé l’ADN de chaque patient, à partir d’échantillons de sang et de biopsies tumorales, pour rechercher des mutations qui se trouvent dans la tumeur. Ribas explique : « Les mutations sont différentes dans chaque cancer. Et bien qu’il y ait des mutations partagées, elles sont minoritaires ».
Dans un deuxième temps, ils ont utilisé des algorithmes pour prédire laquelle des mutations était susceptible de provoquer une réponse des lymphocytes T, comme mentionné précédemment. Mais chez les patients cancéreux, cette réponse est défaillante.
Dans un troisième temps, sur la base de leurs données, ils ont conçu des récepteurs des lymphocytes T capables de reconnaître les mutations tumorales. Puis ils ont prélevé des échantillons de sang de chaque participant et ont utilisé l’édition du génome CRISPR pour insérer les récepteurs dans leurs cellules T. Chaque participant devait ensuite prendre des médicaments pour réduire le nombre de cellules immunitaires qu’il produisait, et les cellules modifiées étaient introduites.
Chaque patient a reçu des lymphocytes T modifiés avec jusqu’à trois cibles différentes. Les chercheurs ont constaté que les cellules modifiées circulaient dans le sang des patients à des concentrations plus élevées que les cellules non modifiées, surtout à proximité des tumeurs. Un mois après le traitement, cinq des participants ont présenté une stabilisation de l’évolution de leur tumeur. Seules deux personnes ont ressenti des effets secondaires, qui étaient probablement dus à l’activité des lymphocytes T modifiés. Les auteurs, dans un communiqué, précisent que cette technique a également entraîné une réduction de la taille de la tumeur dans certaines lésions chez un patient atteint d’un cancer du poumon.
Bien que l’efficacité du traitement soit réduite, les chercheurs ont utilisé des doses relativement faibles de lymphocytes T pour établir l’innocuité de l’approche. Ribas ajoute : « Nous devons juste frapper plus fort la prochaine fois ».
Vers des traitements spécifiques contre certains cancers ?
Dans cette étude, les chercheurs se sont notamment focalisés sur les tumeurs solides, car elles posent de sérieux obstacles à la mise en place de thérapies CAR-T. Ces dernières sont pourtant approuvées pour le traitement de certains cancers du sang et de la lymphe.
En effet, les cellules CAR T ne sont efficaces que contre les protéines exprimées à la surface des cellules tumorales. Malheureusement, elles n’ont pas été trouvées dans les tumeurs solides, qui constituent de véritables barrières physiques aux lymphocytes T. Ceux-ci doivent circuler dans le sang, se rendre jusqu’à la tumeur puis s’y infiltrer afin de tuer les cellules cancéreuses.
Sans compter que les cellules tumorales suppriment également parfois les réponses immunitaires, à la fois en libérant des signaux chimiques immunosuppresseurs et en utilisant l’apport local de nutriments pour alimenter leur croissance rapide. Les lymphocytes T sont alors bien moins efficaces près des tumeurs, d’où une défaillance du système immunitaire.
Avec cette phase 1 d’essai clinique prometteuse, les auteurs espèrent être en mesure de concevoir des cellules T non seulement pour reconnaître les mutations cancéreuses, mais aussi pour être plus actives près de la tumeur. Mandl, l’un des co-auteurs, explique dans l’article associé à l’étude qu’il existe plusieurs façons potentielles de renforcer les cellules T, par exemple en supprimant les récepteurs qui répondent aux signaux immunosuppresseurs, ou en modifiant leur métabolisme afin qu’ils puissent plus facilement trouver une source d’énergie dans l’environnement tumoral.
Il faut savoir que les précédents essais cliniques liés à CRISPR ont impliqué la suppression de gènes spécifiques pour stimuler l’activité du système immunitaire contre le cancer ou, plus récemment, l’insertion d’un récepteur artificiel pour guider la reconnaissance des cellules cancéreuses. Cependant, ces études n’ont pas combiné la suppression de gènes endogènes (issus du patient) et leur remplacement par l’insertion de gènes de substitution isolés chez le même patient. À cet égard, cet essai clinique représente une percée scientifique unique en son genre, selon les auteurs.