Début avril, près de 80 laboratoires dans une vingtaine de pays travaillaient à la mise au point d’un vaccin pour mettre fin à la pandémie qui sévit depuis le début de l’année. Mais pour obtenir plus rapidement un résultat, la plupart misent sur le génie génétique plutôt que sur les méthodes traditionnelles, qui demandent bien plus de temps. À ce jour, trois techniques différentes se dégagent de l’ensemble, même si leur efficacité et leur développement à grande échelle ne sont pas encore clairement définis.
Dès que les chercheurs chinois ont communiqué le génome du SARS-CoV-2, début janvier, des dizaines de laboratoires du monde entier se sont immédiatement plongés dans le développement d’un vaccin. Le génome était similaire à celui du virus du SRAS de 2003, mais présentait néanmoins de nombreuses différences. Personne ne pouvait donc être immunisé face à cette nouvelle menace.
Une pandémie qui nécessite un développement accéléré
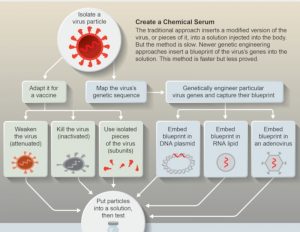
Il existe deux techniques majeures pour concevoir un vaccin. La méthode traditionnelle – utilisée notamment pour formuler les vaccins antigrippaux – consiste à prélever des fragments du virus, dont on atténue ou on élimine la pathogénicité, pour l’injecter dans l’organisme. Ceci déclenche la réponse immunitaire du corps, qui développe alors des anticorps pour éliminer ces agents étrangers, appelés antigènes. Ainsi, lors d’une contamination ultérieure, l’immunité acquise pourra s’activer plus rapidement et plus intensément.
Concrètement, des formes affaiblies du virus sont cultivées dans des œufs de poule, puis on en extrait les fragments souhaités. Mais plusieurs tentatives peuvent être nécessaires pour obtenir les antigènes adéquats, car les virus – notamment celui de la grippe – mutent chaque année, ce qui allonge d’autant plus la durée de la procédure. La méthode n’est donc clairement pas adaptée à la situation d’urgence à laquelle nous sommes confrontés aujourd’hui.
L’autre méthode exploite directement le génome du virus, pour créer un schéma de sélection d’antigènes. Ce matériel génétique, composé d’ADN ou d’ARN, est ensuite injecté dans les cellules humaines, qui n’ont plus qu’à suivre les instructions ainsi apportées pour fabriquer les antigènes viraux qui déclencheront la réponse immunitaire. C’est d’ailleurs selon ce même principe que les virus se répliquent : ils exploitent les cellules pour faire des copies d’eux-mêmes, puis s’en extraient pour infecter d’autres cellules.
Par ce biais, les laboratoires espèrent pouvoir commercialiser un vaccin efficace dès 2021. Un délai extrêmement court lorsque l’on sait qu’il faut généralement une dizaine d’années de recherche et de tests avant qu’un vaccin ne soit mis sur le marché ! Même le vaccin contre Ebola, qui nécessitait lui aussi un développement accéléré face à l’urgence, a nécessité cinq ans de travail avant une généralisation des tests. À noter par ailleurs que si certains laboratoires ont déjà créé des vaccins à partir de gènes pour d’autres virus, aucun n’a jusqu’à présent été commercialisé pour soigner une maladie humaine…
Trois méthodes prometteuses à l’essai
L’antigène cible des laboratoires est la désormais célèbre « protéine à pointe ». Tel un crampon en surface du virus, c’est elle qui lui permet de se fixer sur les cellules humaines et d’y pénétrer. Pour développer un modèle de cet antigène, les laboratoires utilisent l’une de ces trois approches :
- Un plasmide (une molécule circulaire) d’ADN, chargé de transmettre le schéma génétique à l’ARN de la cellule, qui va enclencher la fabrication de l’antigène. Ce matériel génétique est pratique car il est facilement modifiable en cas de mutation du virus. Les vaccins à plasmides d’ADN sont notamment utilisés dans le cadre d’usages vétérinaires ; les tests humains sont en revanche plus difficiles, car ce type de vaccin peine à traverser la membrane externe des cellules humaines.
Inovio Pharmaceuticals, basé en Pennsylvanie, fait partie de ceux qui misent sur cette approche. La société avait notamment lancé des essais cliniques d’un vaccin ciblant les protéines de pointe du virus à l’origine du MERS (le syndrome respiratoire du Moyen-Orient) de 2012. Selon le PDG, Joseph Kim, les niveaux d’anticorps des personnes vaccinées étaient aussi bons ou meilleurs que ceux observés dans les échantillons de sang des personnes qui avaient naturellement récupéré de la maladie. Aujourd’hui, l’entreprise tâche de reproduire son travail pour mettre au point un vaccin contre le SARS-CoV-2. Son plasmide d’ADN a déjà fait l’objet d’essais humains à petite échelle le 6 avril.
- Un vaccin à ARN : ici, les scientifiques se passent du plasmide et incorporent directement le schéma génétique souhaité dans un brin d’ARN. Ce type de vaccin est jugé plus efficace que les plasmides pour stimuler la réponse immunitaire et l’immunité induite semble plus puissante, donc elle nécessite des doses plus faibles.
Néanmoins, ces vaccins à ARN sont moins stables ; ils peuvent être facilement dégradés par certaines enzymes ou la chaleur. Contrairement aux vaccins basés sur les plasmides d’ADN, ils doivent être stockés réfrigérés, ce qui pose davantage d’obstacles logistiques. Certains vaccins à ARN font déjà l’objet d’essais cliniques pour d’autres maladies telles que la rage, le VIH ou Zika. Le laboratoire Moderna, basé dans le Massachusetts, utilise cette technique pour le SARS-CoV-2. Ses essais à petite échelle sur l’Homme ont démarré à la mi-mars.
- Insérer un schéma d’ADN dans un virus du rhume courant : c’est l’approche choisie par Dan Barouch, directeur de la virologie et de la recherche sur les vaccins au Centre médical Beth Israel Deaconess à Boston. Une fois injecté, cet « adénovirus » pénètre dans les cellules humaines et leur délivre les informations génétiques souhaitées. Toutefois, des travaux antérieurs montrent que le système immunitaire tend à reconnaître facilement cet intrus et l’attaque avant même qu’il ne puisse s’introduire dans les cellules. Certains experts craignent par ailleurs que l’adénovirus se réplique lui-même dans l’organisme et provoque des maladies.
Un autre problème de taille : la fabrication à l’échelle mondiale
Pour éviter une infection par l’adénovirus, Barouch utilise un virus artificiel incapable de se reproduire dans les cellules humaines, car la substance nécessaire à sa réplication n’est pas présente dans le corps humain. En outre, des tests montrent qu’il est peu probable qu’il soit reconnu par le système immunitaire. Le prototype de vaccin de Barouch est actuellement en cours de test sur des animaux, en collaboration avec l’entreprise Johnson & Johnson. Si ces premiers tests sont concluants, de larges essais cliniques humains devraient débuter au moins de septembre.
Sur le même sujet : Coronavirus : Selon l’OMS, au moins 70 vaccins seraient déjà en développement
Les laboratoires accélèrent leur temps de développement d’un vaccin en partie en testant des vaccins sur plusieurs espèces animales, et sur un petit nombre de personnes en parallèle. Habituellement, les tests s’effectuent sur un seul animal à la fois, et bien plus tard sur les humains, de manière à s’assurer que les effets secondaires sont faibles, que la réponse immunitaire est importante et que la maladie est réellement éliminée.
Même si un vaccin est rapidement conçu, reste à trouver des solutions pour le fabriquer à très grande échelle. Or, les vaccins de type ARN ou à base de plasmide d’ADN n’ont jamais été fabriqués à des millions de doses, et les laboratoires qui travaillent dessus ne disposent pas des ressources nécessaires.
Selon Barouch, son vaccin à base d’adénovirus pourrait être déployé plus rapidement. Mais à ce jour, rien ne garantit que les essais de vaccins génétiquement modifiés ne prendront pas des années… Heureusement, le SARS-CoV-2 ne semble pas muter aussi rapidement que la grippe, ce qui suggère qu’un vaccin efficace, une fois développé, pourrait offrir une protection durable.