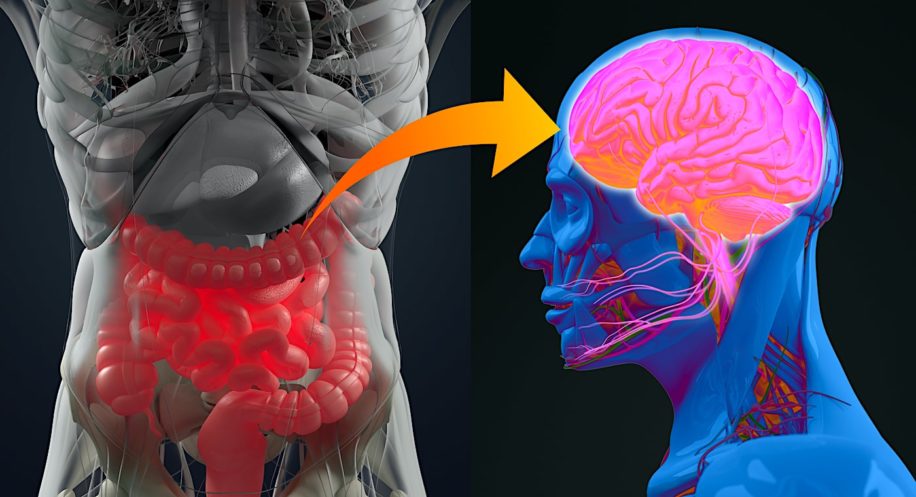
La démence, lorsqu’elle n’est pas provoquée par la maladie d’Alzheimer, n’est pas forcément inquiétante pour le pronostic vital et concerne surtout le confort de vie de la personne malade et de son entourage. Cependant, la cause la plus fréquente de démence est malheureusement la maladie d’Alzheimer. Encore incurable et mortelle à son dernier stade, elle touche près d’un million de personnes en Europe. Ces dernières années, la communauté scientifique a proposé que le microbiote intestinal joue un rôle clé dans le développement de la maladie, sans pour autant le comprendre dans les détails. Récemment, des chercheurs ont confirmé et donné davantage de détails sur ce lien.
Une équipe de l’Université de Genève (UNIGE) et des Hôpitaux universitaires de Genève (HUG) en Suisse, en collaboration avec le Centre national de recherche et de soins pour la maladie d’Alzheimer et les maladies psychiatriques Fatebenefratelli à Brescia (Italie), l’Université de Naples et le Centre de recherche IRCCS SDN, confirment la corrélation entre un déséquilibre du microbiote intestinal et le développement de plaques amyloïdes dans le cerveau, qui sont à l’origine des troubles neurodégénératifs caractéristiques de la maladie d’Alzheimer.
Les protéines produites par certaines bactéries intestinales, identifiées dans le sang des patients, pourraient en effet modifier l’interaction entre le système immunitaire et le système nerveux et déclencher la maladie. Les résultats, publiés dans le Journal of Alzheimer’s Disease, permettent d’envisager de nouvelles stratégies préventives basées sur la modulation du microbiote des personnes à risque.
Le laboratoire de recherche du neurologue Giovanni Frisoni, directeur du Centre de la mémoire des HUG et professeur au Département de réadaptation et de gériatrie de la Faculté de médecine de l’UNIGE, travaille depuis plusieurs années sur l’influence potentielle du microbiote intestinal sur le cerveau, et plus particulièrement sur les maladies neurodégénératives. « Nous avons déjà montré que la composition du microbiote intestinal chez les patients atteints de la maladie d’Alzheimer était modifiée, par rapport aux personnes qui ne souffrent pas de tels troubles », explique-t-il. « Leur microbiote présente en effet une diversité microbienne réduite, avec une surreprésentation de certaines bactéries et une forte diminution d’autres microbes. Par ailleurs, nous avons également découvert une association entre un phénomène inflammatoire détecté dans le sang, certaines bactéries intestinales et la maladie d’Alzheimer ; d’où l’hypothèse que nous avons voulu tester ici : l’inflammation dans le sang pourrait-elle être un médiateur entre le microbiote et le cerveau ? ».
Bactéries intestinales et système immunitaire
Les bactéries intestinales peuvent influencer le fonctionnement du cerveau et favoriser la neurodégénérescence par plusieurs voies : elles peuvent en effet influencer la régulation du système immunitaire et, par conséquent, modifier l’interaction entre le système immunitaire et le système nerveux. Des lipopolysaccharides (des protéines situées sur la membrane des bactéries et ayant des propriétés pro-inflammatoires) ont été trouvés dans les plaques amyloïdes et autour des vaisseaux dans le cerveau des personnes atteintes de la maladie d’Alzheimer. En outre, le microbiote intestinal produit des métabolites — en particulier certains acides gras à chaîne courte — qui, ayant des propriétés neuroprotectrices et anti-inflammatoires, affectent directement ou indirectement le fonctionnement du cerveau.
« Pour déterminer si les médiateurs de l’inflammation et les métabolites bactériens constituent un lien entre le microbiote intestinal et la pathologie amyloïde dans la maladie d’Alzheimer, nous avons étudié une cohorte de 89 personnes âgées de 65 à 85 ans. Certaines souffraient de la maladie d’Alzheimer ou d’autres maladies neurodégénératives causant des problèmes de mémoire similaires, tandis que d’autres n’avaient aucun problème de mémoire », rapporte Moira Marizzoni, chercheuse au Centre Fatebenefratelli de Brescia et premier auteur de ce travail. « Grâce à l’imagerie TEP, nous avons mesuré leur dépôt amyloïde, puis quantifié la présence dans leur sang de divers marqueurs d’inflammation et de protéines produites par des bactéries intestinales, comme les lipopolysaccharides et les acides gras à chaîne courte ».
Une corrélation évidente
« Nos résultats sont incontestables : certains produits bactériens du microbiote intestinal sont corrélés à la quantité de plaques amyloïdes dans le cerveau », explique Moira Marizzoni. « En effet, des taux sanguins élevés de lipopolysaccharides et de certains acides gras à chaîne courte (acétate et valérate) ont été associés aux deux grands dépôts amyloïdes dans le cerveau. À l’inverse, des taux élevés d’un autre acide gras à chaîne courte, le butyrate, étaient associés à une pathologie moins amyloïde ».
Ce travail apporte donc la preuve d’une association entre certaines protéines du microbiote intestinal et l’amylose cérébrale par un phénomène inflammatoire du sang. Les scientifiques vont maintenant travailler à l’identification de bactéries spécifiques, ou d’un groupe de bactéries, impliquées dans ce phénomène.
Cette découverte ouvre la voie à des stratégies de prévention potentiellement innovantes. Par exemple, l’administration d’un cocktail bactérien ou de prébiotiques pour nourrir les « bonnes » bactéries de l’intestin pourrait être une idée de traitement préventif. « Cependant, nous ne devrions pas nous réjouir trop vite », déclare Frisoni. « En effet, nous devons d’abord identifier les souches de ce cocktail (bactérien). Ensuite, un effet neuroprotecteur ne pourrait être efficace qu’à un stade très précoce de la maladie, dans une optique de prévention plutôt que de thérapie. Toutefois, le diagnostic précoce reste l’un des principaux défis de la gestion des maladies neurodégénératives, car il faut mettre au point des protocoles pour identifier les personnes à haut risque et les traiter bien avant l’apparition de symptômes détectables ».