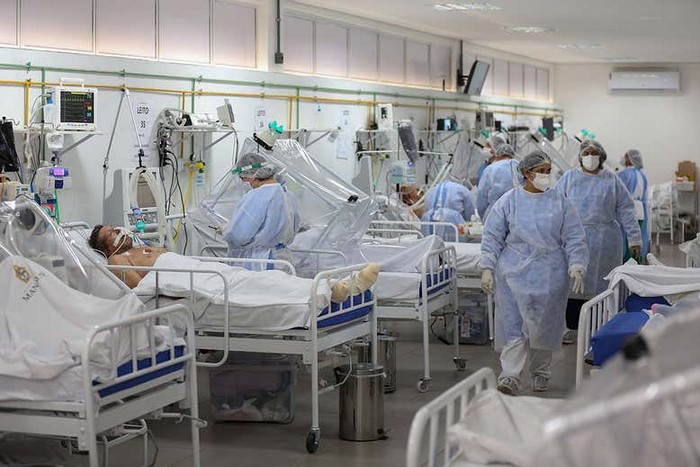
La pandémie de COVID-19 due au coronavirus SARS-CoV-2 n’est toujours pas maîtrisée, et au niveau mondial, la barre symbolique du million de morts a été franchie. En France, ce nouveau coronavirus a tué 32’462 personnes (au 7 octobre). Alors que l’automne s’installe, les indicateurs se dégradent à nouveau, après l’accalmie estivale qui a suivi la fin du confinement généralisé auquel notre pays s’est soumis pour limiter la circulation du virus.
Si l’infection par le SARS-CoV-2 est généralement peu grave, elle peut s’avérer mortelle chez certains patients à risque, telles les personnes âgées ou obèses notamment. C’est un problème, car le SARS-CoV-2 infecte beaucoup plus de patients que les précédents coronavirus mortels. Alors qu’en 2002-2003 l’épidémie de syndrome respiratoire aigu sévère (SRAS) provoquée par le SARS-CoV n’avait touché qu’environ 8000 patients, au 7 octobre 2020 36’970’000 cas de COVID-19 ont été confirmés dans le monde, dont près de 700’000 en France.
Dans leurs formes les plus graves, les pneumonies à SARS-CoV-2 sont responsables d’un tableau clinique appelé syndrome de détresse respiratoire aiguë (SDRA). Cette atteinte des deux poumons se traduit par une inflammation sévère qui entraîne la destruction des alvéoles pulmonaires, ainsi qu’un œdème important. Elle est associée à une mortalité allant de 30 à 50 % des patients.
Que faut-il savoir sur les pneumonies en général, et sur celles causées par la Covid-19 en particulier ? Comment sont-elles prises en charge ? Qu’ont appris les médecins réanimateurs durant ces derniers mois ?
Les pneumonies, causes fréquentes de consultation
Les pneumonies (ou pneumopathies infectieuses) sont des infections des voies aériennes basses, expression désignant la trachée, les bronches, les bronchioles et les alvéoles. Il s’agit d’une cause fréquente de consultation en médecin libérale, mais aussi dans les services d’urgence.
La gravité potentielle d’une pneumonie réside dans le degré d’altération du fonctionnement pulmonaire. Celle-ci peut en effet entraîner un défaut d’apport en oxygène (hypoxémie), voire une détresse respiratoire, qui se traduit par une véritable « faillite » pulmonaire. L’hospitalisation est alors nécessaire.
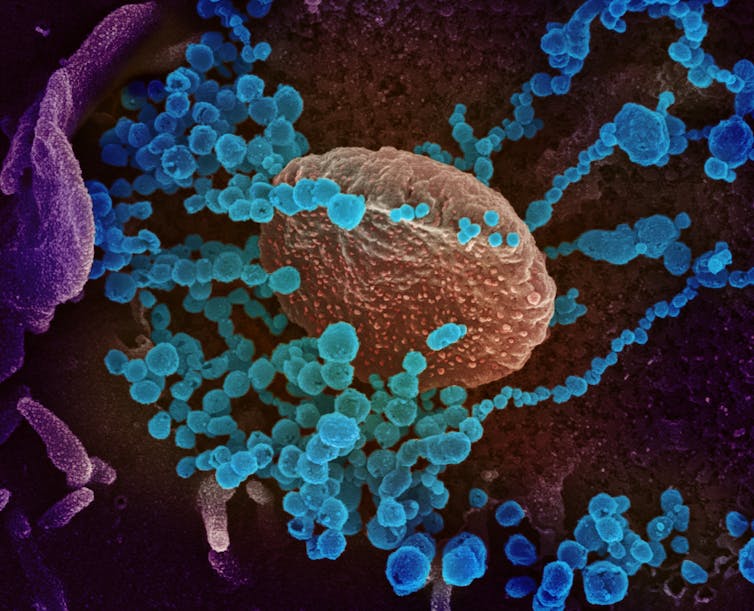
L’avènement dans les années 1980 des techniques d’amplification d’acides nucléiques (Polymerase Chain Reaction ou PCR), qui permettent de détecter et d’analyser le matériel génétique d’un micro-organisme même lorsqu’il n’est présent qu’en faible quantité, ont permis de mieux prendre la mesure du rôle des virus dans les infections, en particulier pulmonaires. Grâce à elles, un nombre important de pneumonies dont l’origine était « non documentée » ont pu être attribuées à des agents viraux.
Les agents infectieux les plus connus à l’origine de pneumonies sont les bactéries. Ceci est lié non seulement à leur fréquence, mais aussi au fait que, contrairement aux virus, elles sont facilement mises en évidence au laboratoire par des techniques de culture standard, maîtrisées depuis longtemps. La culture des virus est beaucoup plus longue et difficile. En outre, leur petite taille implique de passer par des techniques de microscopie électronique pour les observer, lesquelles sont plus lourdes à mettre en œuvre que les techniques de microscopie optique utilisées pour les bactéries.
Selon les dernières revues de la littérature, les pneumonies virales représentent environ 20 à 25 % des pneumonies acquises en communauté (ou « pneumonies communautaires »), c’est-à-dire hors de l’hôpital, et jusqu’à 50 % dans les formes graves. Parmi les virus pourvoyeurs de pneumonies, les virus grippaux (Influenza virus), responsables d’épidémies hivernales, sont les plus connus. D’autres virus peuvent également être impliqués, comme le VRS (virus respiratoire syncytial), le rhinovirus ou encore les coronavirus.
Un risque accru chez certains patients
L’altération des poumons résulte de deux mécanismes : le virus agresse directement le revêtement bronchique et pulmonaire, et entraîne aussi une inflammation. Ces deux phénomènes provoquent une diminution des échanges gazeux.
Le risque de développer une pneumonie sévère est particulièrement élevé lorsque le patient est fragilisé par certaines comorbidités : pathologies respiratoires et cardio-vasculaires chroniques, cancer, prise de traitements immunosuppresseurs comme les anticancéreux ou les traitements antirejet chez les patients transplantés, etc. Plus l’âge d’un individu est avancé, plus son risque de présenter une ou plusieurs sources de vulnérabilités est grand.
Dans le cas du COVID-19, il apparaît que la plupart des patients décédés de pneumonies causées par le SARS-CoV-2 (ou qui ont présenté des tableaux cliniques sévères) étaient effectivement porteurs de comorbidités ayant altéré leur réponse immunitaire, et donc leur capacité à combattre le virus. Au premier rang des comorbidités les plus à risque figure l’obésité.
En cas de Covid-19, qui décide de l’hospitalisation ?
La décision d’hospitalisation est prise par le médecin sur la base de critères essentiellement cliniques, à partir du moment où il constate des difficultés à respirer, une accélération de la fréquence respiratoire et cardiaque, un épuisement respiratoire, etc. Surtout, la réanimation est envisagée lorsqu’il est nécessaire de placer le patient sous oxygène, voire sous assistance respiratoire.
Outre des problèmes respiratoires graves, les patients qui développent des formes d’infection par le SARS-CoV-2 sévères peuvent aussi présenter des états de choc se traduisant par une chute de leur tension ou une insuffisance rénale.
Lorsqu’un patient contaminé par le SARS-CoV-2 présente une pneumonie jugée grave, il est admis en réanimation dans une chambre individuelle, tandis que l’ensemble des soignants met en place des mesures de précautions d’hygiène, d’isolement respiratoire et de contact.
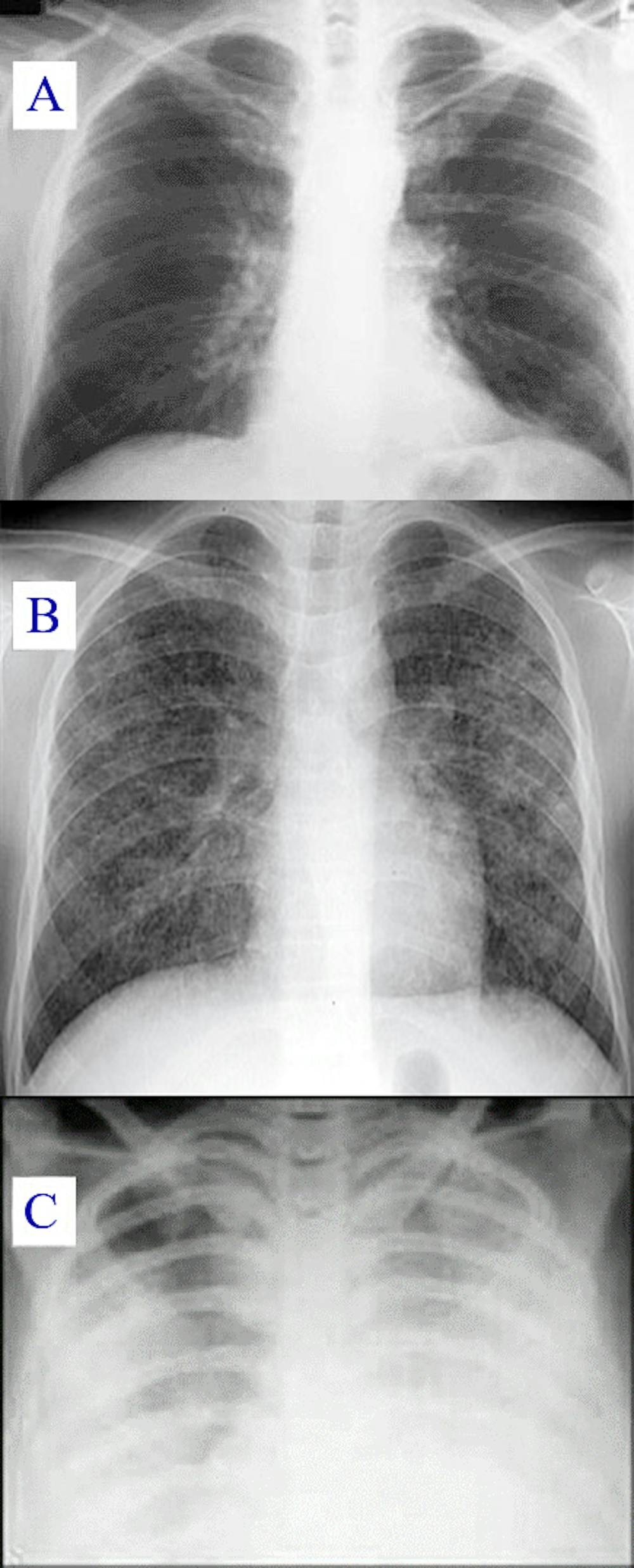
Le scanner est devenu indispensable au diagnostic, car la radio seule s’est avérée très mauvaise pour quantifier la sévérité des COVID. Les radiologues ont mis au point des scores permettant de quantifier la gravité de l’atteinte (autrement dit, le pourcentage des zones atteintes) et le scanner permet de diagnostiquer une embolie pulmonaire associée. Les thromboses (caillot obstruant un vaisseau sanguin) sont en effet des complications fréquentes de la Covid-19.
C’est un des points de la prise en charge qui a changé par rapport au printemps : les anticoagulants sont très utilisés désormais, étant donné la propension du virus à activer la coagulation. On se base pour cela sur les marqueurs d’activation de la coagulation obtenus lors du bilan sanguin.
Des examens biologiques complémentaires (gaz du sang) sont aussi menés afin d’évaluer le degré de l’atteinte, et son retentissement sur les autres organes. Enfin, comme dans toute infection respiratoire virale, des analyses sont faites pour détecter une éventuelle co-infection bactérienne. La « collaboration » entre virus et bactéries, qui aggrave leurs pouvoirs pathogènes respectifs, est en effet fréquente.
Surveiller, traiter, suppléer
Une fois le patient admis en réanimation, trois axes vont guider sa prise en charge. Tout d’abord, une surveillance continue débute. Assurée par le personnel soignant qui s’appuie sur des appareils de monitorage, elle se poursuit 24 heures sur 24 et 7 jours sur 7.
Ensuite, lorsqu’un traitement permettant de s’attaquer directement à la cause de l’infection est disponible, il est administré. Dans le cas de la COVID-19, il faut souligner qu’à l’heure actuelle, bien que de nombreuses molécules de différentes classes thérapeutiques sont à l’heure actuelle à l’étude en France et dans le monde, il n’existe toujours aucun traitement spécifique formellement recommandé pour lutter contre le SARS-CoV-2.
Si des signes de co-infection bactérienne sont constatés, un traitement antibiotique peut être prescrit. Cependant, la base du traitement des cas sévères en réanimation reste, comme souvent lors des infections virales, le traitement de suppléance, qui a pour but de s’attaquer aux symptômes et de pallier la déficience des organes touchés.
Traiter les symptômes
Le traitement de suppléance consiste notamment à fournir aux patients en détresse respiratoire une assistance plus ou moins importante. Le premier niveau consiste à administrer de l’oxygène à concentration très élevée et avec un débit important (oxygénothérapie à haut débit) par voie nasale, au moyen de lunettes à oxygène.
Lorsque ceci ne suffit pas, une ventilation mécanique peut être mise en place, soit de façon non invasive, au moyen d’un masque insufflant de l’air enrichi en oxygène sous pression, soit de façon invasive, après intubation de la trachée au moyen d’une sonde. Les patients sont alors sédatés et placés sous respirateur artificiel. L’idée est d’assurer la fonction respiratoire et de protéger le poumon. En effet, en cas de pneumonie la respiration elle-même peut être à l’origine de lésions pulmonaires : en utilisant des réglages de volume et de pression appropriés, le respirateur permet de protéger les poumons le temps que l’infection soit combattue et les dégâts pulmonaires résolus.
Dans les cas les plus graves, et lorsque la mise sous ventilateur seule est insuffisante, les réanimateurs peuvent mettre en œuvre d’autres techniques. Ils peuvent par exemple recourir à la curarisation des patients. Il s’agit de provoquer une paralysie musculaire en interrompant de façon temporaire et réversible la transmission de l’influx nerveux entre les nerfs et les muscles respiratoires grâce à l’injection de curares. Cette « mise au repos » des muscles permet d’éviter que le patient ne « lutte » contre le respirateur.
Les malades peuvent aussi être positionnés sur le ventre pendant plus de la moitié de la journée puis repositionnés sur le dos. Cette posture « en décubitus ventral » permet de réaérer leurs poumons et de redistribuer le flux sanguin pulmonaire vers les zones de poumon sain. Enfin, l’emploi de gaz tels que le monoxyde d’azote peut permettre d’améliorer l’oxygénation.
En dernier recours, si ces approches s’avèrent insuffisantes, les soignants peuvent décider de mettre en place une assistance respiratoire extra-corporelle (extracorporeal membrane oxygenation – ECMO). Cette approche, qui n’est disponible que dans certains centres de haut niveau technique, constitue le degré ultime de suppléance respiratoire. Elle consiste à pomper le sang du patient au moyen de canules mises en place dans ses veines de gros calibre (veines fémorales), puis à le mettre en circulation dans une machine qui va l’oxygéner directement, en le faisant passer à travers une membrane recevant un mélange d’air et d’oxygène.
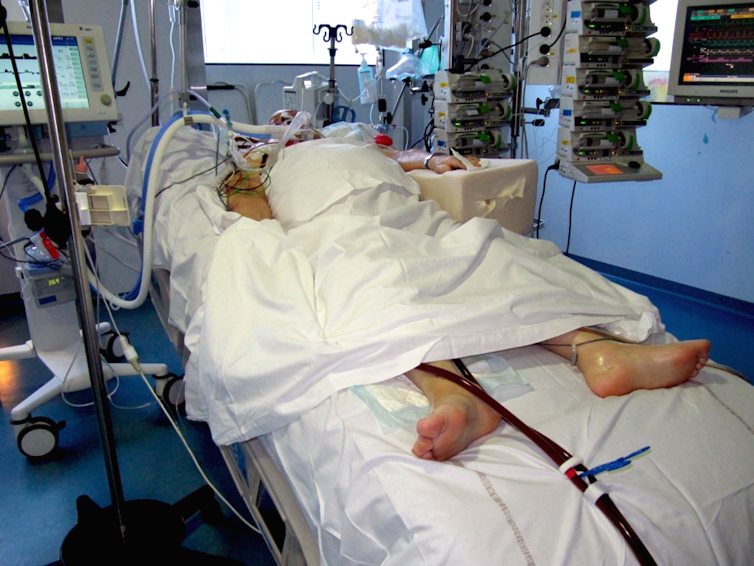
Traitement de suppléance : que nous ont appris les derniers mois
Les travaux menés au cours des derniers mois ont sensiblement modifié la façon dont sont pris en charge les patients atteints de formes sévères.
Ces malades sont aujourd’hui moins intubés qu’au début de l’épidémie. On préfère désormais privilégier l’oxygénothérapie à haut débit, non invasive. Le pronostic des patients est en effet meilleur qu’en cas d’intubation, laquelle accroît le risque d’infection (le tuyau plongeant dans la trachée du malade, il existe un risque accru d’envahissement des voies aériennes par les bactéries du tube digestif).
Plusieurs études ont aussi montré que la position ventrale permettrait de limiter l’aggravation de la maladie. En effet, les poumons des patients atteints de formes sévères sont lourds et inflammatoires. Ils ont donc tendance à s’écraser sur eux-mêmes (atélectasie). Lorsque les malades sont sur le dos, cet écrasement est aggravé par le poids du cœur, qui pèse sur les poumons. Or, les zones les plus concernées sont les zones postérieures, qui sont aussi les plus vascularisées. Lorsque les patients sont mis sur le ventre, ces régions se réétendent, ce qui améliore l’oxygénation du sang. On propose donc aux patients de passer le plus de temps possible sur le ventre, même lorsqu’ils ne sont pas en réanimation.
Enfin, au Royaume-Uni l’essai Recovery a permis de mettre en évidence l’efficacité de la corticothérapie faible dose, via l’administration de dexaméthasone. Ce traitement médicamenteux peut entraîner d’une baisse de 30 % de la mortalité chez les patients sous oxygène. L’Organisation mondiale de la santé le recommande pour traiter les malades développant des formes sévères de Covid-19.
Étant donné la grande facilité de propagation du SARS-CoV-2, le nombre de patients atteints de formes sévères et nécessitant une admission en réanimation pourrait à nouveau augmenter dans les semaines à venir.
En attendant la mise au point d’un éventuel vaccin ou la
découverte d’un médicament antiviral efficace contre le SARS-CoV-2,
il est donc important de continuer à freiner au maximum sa
circulation, en respectant les gestes barrières, en
portant correctement son
masque, et en évitant les situations pouvant mener à des
événements de « super propagation ».
–